что делать, лечение народными средствами
Причин, по которым не сгибается палец на руке может быть много: от травмы до контрактуры Дюпюитрена. Клиническая картина в зависимости от патологии отличается. Часто затруднение сгибания пальца сопровождается болью и онемением. Если не провести своевременное лечение, то функциональность кисти нарушается.
Диагностика состоит из инструментальных и лабораторных исследований. После выявления причины патологии проводится комплексное лечение. Программа состоит из приема медикаментов, физиотерапии, ЛФК, использования народных средств. В тяжелых случаях не обойтись без хирургического вмешательства. Своевременная терапия поможет восстановить функции поврежденного пальца и всей кисти.
Причины
Одна из основных причин, почему не разгибается до конца палец – это травма руки. После падения на кисть, удара или резкого сокращения мышц повреждаются сухожилия разгибателя. Тогда функциональность пальца нарушается. Такая проблема может возникнуть после пореза или длительно протекающего артрита кисти.
Вторая распространенная причина, почему не сгибается палец руки – вибрационная болезнь. Это профессиональная патология, вызванная длительным (3 – 5 лет) воздействием вибрации на производстве. Высок риск заболевания у бурильщиков, водителей, укладчиков асфальта и т. д.
Среди других причин нарушения функциональности пальцев выделяют такие:
- Перелом после неправильного лечения приводит к потере подвижности кисти. Чаще повреждается указательный палец.
- Полиартрит – это воспаление суставов пальцев, при котором нарушается их подвижность. Заболевание часто возникает на фоне другой патологии. Чаще врачи диагностируют ревматоидный артрит.
- Болезнь Нотта характеризуется поражением сухожильно-связочного аппарата кисти. Тогда один или несколько пальцев фиксируются в одном положении при сгибании их в кулак. На ранней стадии разогнуть палец возможно, но при усилии слышится специфический щелчок. По мере развития патологии разгибание становится невозможным.
- Контрактура Дюпюитрена – это болезнь невоспалительного характера, при которой сухожилия сгибатели ладоней замещаются плотной фиброзной тканью. Как следствие, ладонная фасция становится более плотной и жесткой. Чаще перестает разгибаться безымянный палец и мизинец, но возможно поражение всей кисти. При отсутствии лечения возможен анкилоз (неподвижность) пораженных пальцев.
- Тендовагинит де Кервена характеризуется воспалением двух сухожилий в основании большого пальца. В группу риска попадают люди, деятельность которых связана с постоянным напряжением и фиксацией I пальца кисти или его повторяющимися движениями (например, шлифовальщики, пианисты, швеи). Чаще диагностируется поражение левой и правой руки. В редких случаях тендовагинит де Кервена распространяется на обе конечности.
- Синдром запястного канала (туннельный синдром) – это неврологическая патология, которая сопровождается длительной болью, нарушением чувствительности, неполным сгибанием и разгибанием пальцев. Болезнь возникает вследствие защемления срединного нерва между костями, поперечной связкой кисти и сухожилиями мышц. Ее чаще диагностируют у женщин 40 – 60 лет, кассиров, музыкантов, офисных работников.
- Гигрома – это доброкачественное образование, которые локализуется в суставе кисти. По сути, это полость из синовиальной оболочки, заполненная жидкостью. Она не опасна для жизни, но приводит к косметическим дефектам, ограничению подвижности пальцев и боли.
Справка. Появление гигромы могут спровоцировать травмы, физические нагрузки, но чаще она образуется без видимых причин.
Если не сгибаются пальцы, то нужно проверить конечность на наличие отеков, покраснения. При отсутствии этих симптомов можно исключить остеоартроз, артрит, подагру. При болезни Бехтерева, ревматизме и некоторых других системных заболеваниях больше поражаются межпозвоночные суставы и только потом пальцы рук. В таких случаях не обойтись без тщательных лабораторных исследований.
Нередко случается, что не сгибается палец на фоне шейного остеохондроза. Это связано с поражением нервных волокон на этом участке позвоночника.
Бывает, что пальцы не сгибаются полностью вследствие нарушения кровообращения мозга, диабетической нейропатии, алкогольной интоксикации. Одностороннее онемение и нарушение подвижности руки наблюдается при инсульте (ишемический, геморрагический). Хотя при туннельном синдроме тоже возможно поражение пальцев только на правой руке или левой конечности.
По утрам не сгибаются пальцы при подагре (поражение суставов из-за высокой концентрации мочевой кислоты). Поражаются обе кисти одновременно.
Также утреннее нарушение подвижности пальцев может быть связано со смещением шейных позвонков. Они сдавливают нервное волокно ночью и нарушают иннервацию одной из конечностей, а утром проявляются симптомы.
Если не сгибаются пальцы рук в кулак, то это признак синдрома запястного канала, который возникает после травмы суставов и связок. Костные соединения деформируются, нарушается иннервация тканей кисти, возникает нехватка сил, больной не может сжать руку.
Полностью разгибать палец не получается при подвывихах, деформации костных соединений, нарушении мелкой моторики. Это часто связано с привычкой «хрустеть» суставами кисти. Тогда растягивается суставная полость, связочный аппарат становится нестабильным, а сухожилия чрезмерно растягиваются. Из-за чрезмерного напряжения сухожильного аппарата невозможно выпрямить палец.
При длительно протекающем туннельном синдроме мизинец фиксируется в разогнутом состоянии. Патология возникает при длительной монотонной работе одной из рук, при которой кисть находится в неправильном положении.
Симптоматика
Клиническая картина при разных патологиях, во время которых пациент не может сгибать/разгибать пальцы, отличается. Например, при контрактуре Дюпюитрена на ладони появляются узелки (5 – 10 мм), которые напоминают мозоли. Именно эти образования нарушают подвижность 1 или 2 пальцев. Как правило, больной не может разгибать безымянный палец и мизинец. На ранней стадии образования никак себя не проявляют, но со временем они превращаются в рубцы, которые увеличиваются, распространяются на новые участки. Они приводят к деформации кисти и ограничению подвижности пальцев.
При болезни Нотта не разгибается палец на руке, во время движения слышится щелчок, у основания пальца формируется округлое образование.

При болезни Нотта слышится щелчок при движении пораженным пальцем, а у его основания появляется округлое образование
Выраженность симптомов зависит от стадии патологии:
- 1 стадия – подвижность пальца слегка ограничивается, слышится щелканье.
- 2 стадия – палец разгибается при усилии пациента.
- 3 стадия – отдельные части кисти не удается разогнуть;
- 4 стадия – наблюдается необратимое ограничение подвижности.
Гигрома проявляется округлым подкожным образованием на кисти, которое напоминает горошину или вишню. Она длительное время не доставляет дискомфорта, но через некоторое время может провялятся дискомфорт и боль. Образование может исчезать и вновь появляться. Это связано с тем, что жидкость из гигромы перетекает в полость сустава.
При тендовагините де Кервена поражается шиловидный отросток лучевой кости и большой палец. Пораженный участок болит, особенно при движении I пальцем. Дискомфорт чаще возникает по ночам, в запущенных случаях болевой синдром становится постоянным. Также наблюдается отек в очаге воспаления.
Для туннельного синдрома характерно онемение, боль, проблемы со сгибанием/разгибанием. Больной не может удержать в руках ручку, иголку и другие мелкие предметы.
При полиартрите пальцы не разгибаются до конца, возникает боль, онемение, отек, покраснение. Также формируются узелки на пораженном участке.
После перелома или пореза руки существует риск повреждения сухожилия разгибателя. Обратиться к врачу следует, если после травмы согнулся палец на руке, а разогнуть его не удается. Патология часто сопровождается болью и онемением. В большинстве случаев повреждается большой палец, чуть реже – указательный, средний, безымянный палец или мизинец.
Читайте также:
Диагностические мероприятия
В любом случае, если вы заметили, что палец не гнется в одну или другую сторону, то нужно посетить врача. Факторов, нарушающих двигательную активность кисти много, поэтому сначала нужно обратиться к терапевту. Он проведет необходимые исследования, после которых направит больного к специалистам узкого профиля. Ревматолог поможет вылечить заболевания соединительных тканей, невропатолог поможет при патологиях, вызванных защемлением нервов. Без помощи хирурга не обойтись в запущенных случаях, когда стоит вопрос об операции.
Начинается диагностика со сбора анамнеза, потом назначаются инструментальные исследования:
- Рентгенография, выполненная в 3 проекциях, позволяет оценить состояние суставов кисти.
- УЗИ показывает, как изменилось состояние мягких тканей, которые окружают больной сустав.
- МРТ и КТ – это высокоинформативные методы диагностики. Первый вид направлен на оценку состояния мягких тканей, а второй – костей.
- Электроспондилография – это современная компьютерное исследование, которое позволяет выявить причину нарушения функциональности пальца. Эту методику используют для оценки состояния шейного отдела позвоночника
- Артроцентез (пункция сустава) – прокол полости сустава иглой и забор биоматериала. Полученную внутрисуставную жидкость подвергают лабораторному исследованию.
В некоторых случаях для того, чтобы установить диагноз, назначается биопсия (прижизненный забор фрагментов тканей).
Инструментальные исследования дополняются анализами крови и мочи.
Тщательная своевременная диагностика поможет определить патологию, которая спровоцировала нарушение подвижности кисти, на ранней стадии, оценить степень поражения. Исследования позволяют контролировать течение болезни и следить за динамикой лечения.
Методы лечения
Далеко не все пациенты знают, что делать, если невозможно согнуть или разогнуть пальцы. Все подобные заболевания лечат под контролем врача. Важно провести комплексную терапию, чтобы подействовать на причину патологии, устранить симптомы, восстановить функциональность кисти и предупредить осложнения.
Основой лечения в большинстве случаев являются медицинские препараты. Они помогут снять воспаление, боль, отек, улучшат кровоснабжение тканей. При бактериальной инфекции не обойтись без антибиотиков. А витаминно-минеральные комплексы обладают общеукрепляющим действием.
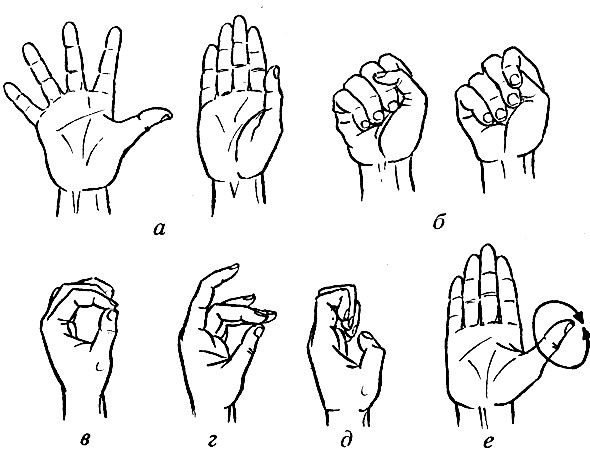
Гимнастика восстановить функциональность кисти и укрепит мышцы
Специальная гимнастика поможет восстановить функциональность больного пальца и укрепить кисть. Комплекс упражнений для каждого больного составит врач.
ЛФК дополняется физиотерапией, которая позволит достигнуть максимального лечебного эффекта без чрезмерных нагрузок. Физиотерапевтические процедуры улучшают двигательную активность поврежденной кисти, ослабляют боль, нормализуют кровообращение, трофику тканей, ускоряют восстановление.
Диета необходима для нормализации обмена веществ. Особенно она важна, если палец нормально не двигается при подагре, артрите и других заболеваниях, связанных с нарушением метаболизма.
Основные методы дополняются народными средствами, которые одобрил врач. Настойки, компрессы, отвары, ванночки помогут ослабить боль, усилить кровоснабжение, повысить подвижность руки, укрепить иммунитет.
В тяжелых случаях, когда консервативные методы оказались неэффективными, проводится операция. Она может понадобиться при травме, контрактуре Дюпюитрена, тяжелом полиартрите, болезни Нотта, гигроме, синдроме де Кервена.
Медикаментозное лечение
Лечение патологий, которые сопровождаются нарушением подвижности пальцев проводится с применением следующих групп препаратов:
- НПВС: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Пироксикам, Индомтацин, Нимесулид и т. д. Они обладают обезболивающим, противовоспалительным, жаропонижающим действием.
- Ингибиторы ЦОГ-2: Циметидин, Ранитидин, Фамотидин, Низатидин. Эти препараты снижают вредное воздействие НПВС на слизистую желудка и кишечника.
- Ингибиторы протонной помпы: Пантопразол, Омепразол, Эзомепразол. Эти медикаменты тоже назначают при длительном приеме НПВС для защиты желудка.
- Сосудорасширяющие препараты: Теоникол, Актовегин, Пентоксифиллин, Эуфиллин, Трентал. Улучшают периферическое кровообращение, нормализуют тонус сосудов, улучшают питание поврежденных тканей.
- Миорелаксанты: Баклофен, Мидокалм, Сирдалуд. Расслабляют мышцы, улучшают кровообращение, повышают обезболивающее действие НПВС, ускоряют восстановление.
- Хондропротекторы: Терафлекс, Хондроксид, Артра, Дона. Останавливают или замедляют разрушение хрящевой ткани, восстанавливают подвижность поврежденного сустава.
- Кортикостероиды: Преднизолон, Кортизон, Дексаметазон. Врач может сделать внутрисуставную инъекцию вышеописанными препаратами для купирования сильной боли, которую не удается устранить с помощью НПВС.
- Антибактериальные средства из группы пенициллинов и макролидов: Ампициллин, Амоксициллин, Азитромицин. Применяются при инфекционном артрите.
Медикаментозная терапия дополняется витаминно-минеральными комплексами, на основе витаминов группы B, кальция и т. д.
Дополнительные консервативные методики
В состав комплексной терапии входит физиолечение, которое улучшает кровоснабжение больного сустава, разогревает кисть, уменьшает болезненные ощущения. Регулярные процедуры помогут уменьшить отечность, ускорить восстановление поврежденного участка.
Для лечения больного пальца применяют такие физиотерапевтические процедуры:
- Магнитотерапия стимулирует ток крови, тогда суставы кисти получают больше питательных веществ. Процедура очищает кровь от токсинов, угнетает аутоиммунные реакции, ослабляет боль, отек, останавливает разрушение хряща. Также после сеанса повышается проницаемость стенок сосудов, быстрее усваиваются медикаменты.
- УФО (ультрафиолетовое облучение) уменьшает чувствительность на пораженном участке, ослабляет боль. Стимулирует синтез Д3, который облегчает усвоение кальция, нормализует обменные процессы.
- Электрофорез – чрескожное введение медикаментов под воздействием электрического тока. Ускоряет кровообращение, купирует симптомы воспалительного процесса, избавляет от судорог, расслабляет спазмированные мышцы.
- Фонофорез – введение лекарств посредством звуковой волны. Процедура усиливает терапевтический эффект препаратов, активирует восстановление поврежденных тканей.
- Лазеротерапия снимает воспаление и боль, ускоряет регенерацию.
- УВЧ-терапия избавляет от боли, отечности.
Также для восстановления подвижности пальцев применяют рефлексотерапию. Тонкие иглы вводят в биоактивные точки, что позволяет ослабить болевой синдром и нормализовать мышечный тонус.
В составе комплексной терапии применяют ультразвуковую терапию, лечебные ванны (радоновые, сероводородные, йодобромные), грязелечение, парафиновые обертывания. Все эти процедуры улучшают кровообращение поврежденных суставов, ослабляют боль, ускоряют выздоровление.
Повысить подвижность пальцев, укрепить мускулатуру, расслабить мышцы, разогнать кровь, уменьшить боль поможет массаж. Во время сеанса применяют такие приемы: поглаживание, растирание, вибрация, поколачивание. Процедуры совмещают с гимнастикой.
Повысить подвижность суставов, ускорить кровоснабжение и укрепить мышцы поможет ЛФК. Комплекс упражнений составляет врач, выполнять их можно на фазе ремиссии, когда отсутствуют симптомы воспаления. Регулярные занятия стимулируют кровоток, трофику тканей, иннервацию суставов, повышают подвижность, предупреждают появление спаек и анкилоза (неподвижность сустава).
Пациенты могут вращать руками в области лучезапястных сочленений, сжимать/разжимать руки, сгибать кисти, постукивать по поверхности, крутить или перебирать пальцами мелкие предметы, разгибать или растягивать их. Упражнения повторяют по 5 раз, выполняют их в плавном темпе, боль во время тренировки должна отсутствовать.
Важно. Лечебную гимнастику нужно выполнять ежедневно даже при улучшении состояния, чтобы надолго закрепить результат.
Дополнить основное лечение можно народными средствами:
- Измельчите морозник кавказский, перемешайте с жидким медом до получения пастообразной смеси. Возьмите 30 г состава, добавьте 10 мл подсолнечного масла, ½ ч. л. горчицы, перемешайте в кастрюльке. Поставьте на медленный огонь, помешивайте, пока смесь станет однородной. Нанесите на больной палец 2 раза за сутки, чтобы снизить боль.
- Перемешайте масло прополиса с подсолнечным в одинаковых порциях. Обрабатывайте больное место 3 раза за день.
- Смешайте одинаковое количество живичного скипидара с нашатырным спиртом. Возьмите 40 мл смеси, добавьте 2 яйца, взбейте до однородности. Протирайте пораженный участок 3 раза за сутки.
Больной палец можно протирать маслом алоэ трижды за день. Это позволит ослабить воспалительный процесс.
Улучшить подвижность кисти помогут ванночки. Для ее приготовления хвою с ветками измельчают, заливают водой, доводят до кипения и томят полчаса. Потом жидкость фильтруют и парят в ней руки 15 минут, чтобы ослабить боль.
Для этой же цели можно приготовить солевую ванну. Для этого 1 ст. л. морской соли заливают 1 л кипятка, добавляют 1 ст. л. хвойного масла. Руки парят 20 минут.
Комплексное лечение дополняется диетой. Больному стоит ограничить количество соли или исключить ее из рациона. Запрещено употреблять жирную, жареную, острую пищу, копчености, маринады, кондитерские изделия, полуфабрикаты. В список ограничений входит кофе и алкогольные напитки. При подагре нужно исключить из меню бобовые, шоколад, красное вино и т. д.
Рацион можно пополнить цельнозерновыми изделиями, фруктами, ягодами, овощами, нежирным мясом и рыбой, кисломолочными продуктами, небольшим количеством растительных масел. Продукты можно есть свежими, варить, готовить на пару, тушить, запекать (без масла).
При соблюдении этих правил пациент сможет быстрее нормализовать обменные процессы и восстановить функциональность поврежденных суставов рук.
Особенности лечения в зависимости от заболевания
Если палец не сгибает после травмы, связанной с повреждением сухожилия, то может понадобиться операция. Во время вмешательства хирург наложит на него швы, при необходимости зафиксирует его штифтом, а на палец наложит шину. Длительность ее ношения стартует от 2 месяцев и более.

Операция при контрактуре Дюпюитрена избавит от рубцов и ускорит восстановление руки
Для комплексного лечения контрактуры Дюпюитрена применяют физиотерапию, упражнения для растяжения ладонной фасции. При сильной боли делают новокаиновую блокаду. Операция поможет избавиться от рубцов и восстановить функции кисти. Чем раньше провести процедуру, тем лучше будет терапевтический эффект.
При болезни Нотта на палец накладывают компрессы, назначают физиолечение. Если через несколько месяцев консервативная терапия на дает положительного результата, то встает вопрос о проведении операции. Длится она не дольше получаса, во время вмешательства применяется местная анестезия. Период реабилитации составляет 10 – 15 дней.
Если палец не разгибается из-за гигромы, то рекомендована операция. Во время процедуры хирург пытается полностью иссечь капсулу образования и надежно ушить ее. Длительность постоперационного периода – от 10 до 20 дней.
При болезни де Кервена пациента освобождают от работы, поврежденную кисть иммобилизируют гипсовой повязкой на 2 недели. Если консервативное лечение не поможет, то назначается операция.
Самое важное
Патологий, при которых не сгибается или не разгибается палец много: травма, вызывающая разрыв сухожилий разгибателей кисти, контрактура Дюпюитрена, туннельный синдром, полиартрит, болезнь Нотта и т. д. При ограничении подвижности пальца следует сразу посетить терапевта, который выяснит предполагаемые причины нарушения и направит к специалистам более узкого профиля: ревматолог, невропатолог, хирург. После точного установления диагноза проводится комплексная терапия: прием медикаментов, физиотерапия, ЛФК, массаж и т. д. Действенные народные средства повысят эффективность основного лечения.
как лечить, что делать, диагноз
Воспалительные процессы суставов пальцев рук занимают одно из первых мест во всем мире по распространенности. Помимо присутствия болей, пациенты достаточно часто предъявляют жалобы на то, что плохо разгибается палец на руке, что может указывать на такое заболевание, как фиброматоз (контрактуру Дюпюитрена). Эта патология обусловлена деформациями соединительных тканей и укорочением сухожильных волокон в области кисти.
Провоцирующие факторы
Как правило, фиброматоз выявляется совершенно случайно. При обычном рукопожатии под кожей ладони определяется небольшой узелок, напоминающий мозолистое образование. Постепенный рост ткани приводит к определенным контрактурам, препятствующим разгибанию одного или нескольких пальцев. Чаще всего в патологический процесс вовлекаются мизинец и безымянный палец.
Характерной особенностью контрактуры Дюпюитена является возможность распространения воспалительного процесса на обе кисти. Если не предприняты все необходимые меры по предупреждению дальнейшего развития болезни, на обеих руках пальцы тугоподвижны и со временем может развиться анкилоз (полная неподвижность пальца).
Основными причинами развития ладонного фиброматоза могут быть следующие состояния:
Туннельный синдром
При развитии этого заболевания у пациента чаще всего наблюдается невозможность сгибания мизинца. Характерно, что туннельный синдром возникает на правой кисти, что объясняется однообразной работой и неправильным положением кисти, преимущественно за компьютером. На серьезные осложнения туннельного синдрома указывает именно невозможность согнуть мизинец на руке.
Неврит локтевого нерва
Это заболевание вызвано травмами локтевого сустава, различными ранениями в области предплечья. В результате этих факторов наблюдается атрофия межкостных мышц в области руки с последующим развитием симптома «когтистой кисти», характеризующимся невозможностью сжать пальцы.
Переломы и вывихи
Переломы достаточно часто приводят к тому, что пальцы не разгибаются, а неправильный подход к лечению, а также длительное ношение гипса после перелома, могут привести к образованию контрактур и отечности поврежденного сустава.

При вывихе и переломе на большом пальце отечность распространяется на близлежащие ткани
Боли роста
Это состояние встречается у детей 5–13 лет и сопровождается болями в области суставов, чаще всего после ночного сна. Четкое разделение по локализации боли отсутствует, но наиболее характерны патологические проявления в области пальцев рук, которые трудно разогнуть утром. При этом явные причины для появления болевой симптоматики отсутствуют.
Подагра
Это заболевание обусловлено избыточным отложением солей (уратов) в суставах и сопровождается образованием тофусов. Пораженные суставы (чаще всего пальцы рук) перестают сгибаться и разгибаться, преимущественно в утреннее время. Это вызвано замедлением кровотока ночью, что ведет к отложению остатков солей в суставные полости. Подагра крайне сложно поддается лечению, но при своевременном медицинском вмешательстве воспалительный процесс можно держать под контролем.
Инсульт
Затруднения разгибания пальцев могут наблюдаться после инсультов, что обусловлено нарушением иннервации, вследствие острого нарушения мозгового кровообращения (ОНМК). Подобное состояние крайне опасно и требует незамедлительного врачебного вмешательства.
Остеоартроз
При развитии этого заболевания может поражаться не один палец, а сразу несколько, что способно привести к серьезной деформации сустава. В этом случае разгибания сопровождаются сильнейшей болью и характерным щелчком.
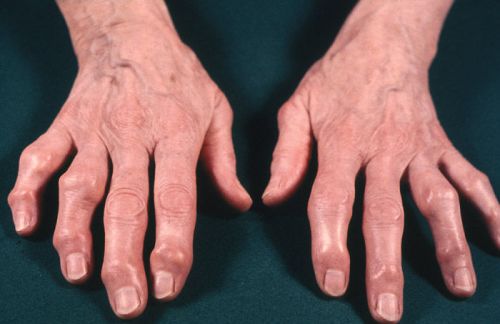
Запущенная стадия остеоартроза
Беременность
В период вынашивания ребенка организм женщины подвергается серьезным изменениям, в том числе гормонального характера. В этом случае боли при разгибаниях и сгибаниях пальцев обусловлены гипокальциемией. После рождения малыша такое состояние проходит самостоятельно и в большинстве случаев не требует медицинского вмешательства.
Во всех случаях необходима консультация с врачом, который должен выявить первопричину, приведшую к затруднениям движений в пальцах, и назначить дальнейшие терапевтические мероприятия.
Диагностика
Как правило, при обращении к врачу диагностика не представляет затруднений. Почему не сгибается палец, можно выяснить с помощью следующих клинических методик исследования:
- перед тем, как установить точный диагноз, врач выполняет сбор анамнеза и жалоб пациента, на основании которых делается предварительное заключение от стадии нарушения функциональности кисти;
- далее проводится визуальный осмотр и пальпация кисти, в ходе которой возможно выявление поражений структур. Кроме того, под кожей кисти прощупываются рубцовые тяжи, располагающиеся вблизи основания пальцев;
- в заключении врач оценивает дефицит объема движений в суставе с помощью специального инструмента – угломера. Также изучается возможность сгибания среднего пальца, так как именно нарушения в этой области указывают на фиброматоз.
Как правило, лабораторно–инструментальная диагностика применяется крайне редко.

Для выявления патологических осложнений может быть назначена рентгенография сустава, а предоперационная подготовка предусматривает МРТ
Симптомы
Выраженность фиброматоза зависит от стадии, которой присущи характерные признаки:
- на 1 стадии пациент замечает на ладони небольшое уплотнение, которое не мешает выполнению всех необходимых действий и не ограничивает разгибание пальцев;
- на второй стадии болезнь усугубляется ограничением функционирования пальца в 30 градусов, однако боли на этом этапе отсутствуют;
- на следующей стадии пальцы принимают согнутое положение с углом от 30 до 90 градусов, появляется болевая симптоматика с нарушением функциональности пораженной конечности;
- на заключительной, 4 стадии, искривление пальцев составляет более 90 градусов с распространением патологического процесса на сухожильные связки, которые могут срастаться между собой.
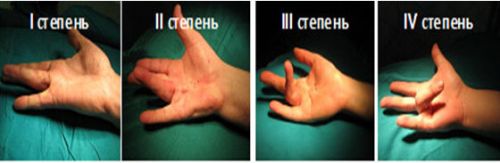
Угол сгибания пальца при различных степенях фиброматоза
При отсутствии медицинского вмешательства пальцы теряют подвижность, снижается чувствительность кисти и наблюдается ограничение ее функциональности. В большинстве случаев фиброматоз может проявить себя спустя 2–3 года от начала прогрессирования заболевания, что осложняет диагностику. Характерно, что у женщин развитие фиброматоза более длительно, чем у мужчин.
Лечение патологии
В зависимости от того, на какой стадии развития находится заболевание, врач решает, чем и как лечить фиброматоз.
Комплекс лечебных мероприятий предусматривает:
Консервативная терапия
При обращении за медицинской помощью важно учитывать, что исключительно медикаментозные препараты не способны оказать серьезного влияния, когда пациенту до конца не разогнуть пальцы. Действие лекарственных средств направлено на снижение симптоматики, в то время как для получения максимального эффекта требуется комплексное лечение.
Для купирования боли рекомендуется прием НПВС (Диклоген, Ибупрофен, Ортофен, Индометацин и т.д.). В более тяжелых случаях возможно назначение кортикостероидных препаратов (Дипроспана, Преднизолона и т.д.). При необходимости врач выполняет новокаиновые блокады.
Предупредить атрофию мышц и усилить кровообращение может лечебный массаж и гимнастика, которая в значительной степени повышает подвижность сустава и растяжимость апоневроза. Однако во время этих процедур необходимо внимательно следить за состоянием пациента. Когда во время упражнения ему очень больно, занятие прекращается.
Для улучшения обменных процессов в кистях и усиления нервной проводимости рекомендуются физиотерапевтические мероприятия (электрофорез, грязевые и парафиновые ванны, аппликации с озокеритом и т.д.). Помимо этого, для фиксации пальцев в разогнутом положении используются ортопедические шины.
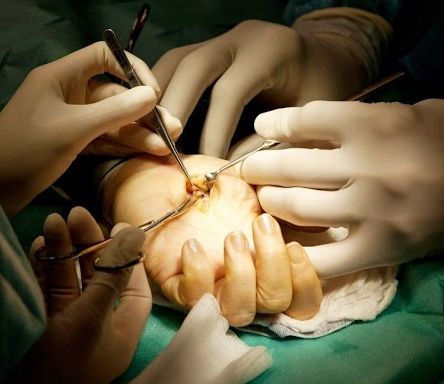
При неэффективности консервативной терапии для возвращения утраченной функциональности пальцев выполняется апоневрэктомия (хирургическое рассечение ладонной фасции)
Хирургическое вмешательство
При необходимости операцию (апоневрэктомию) лучше проводить в самом начале развития патологий, что делает ее менее травматичной, ускоряя процесс реабилитации:
- для того чтобы палец выпрямился, требуется иссечение ладонных фасций и фиброзных тяжей с последующей пластикой;
- при 2 и 3 стадии контрактуры Дюпюитрена выполняется радикальная апоневрэктомия, позволяющая восстановить подвижность пальца;
- при 4 стадии заболевания даже хирургическое вмешательство не гарантирует полного излечения. В этом случае операция значительно облегчает состояние пациента, однако не способна привести к полному разгибанию пальца;
- при небольшом размере рубцовой ткани в ходе операции используется местная анестезия, а реабилитационный период не превышает 10 дней;
- в тяжелых случаях, когда даже после апоневрэктомии воспалительный процесс в пальцах продолжается, и они не разгибаются, требуется повторная операция, а реабилитация затягивается на несколько недель;
- иногда фаланга пальца ампутируется для того, чтобы разросшаяся соединительная ткань не сдавливала нервные окончания и кровеносные сосуды.
Для профилактики развития воспалительных процессов в кисти необходимо избегать травмирования сустава, нормализовать режим отдыха и труда, а также питание. Немаловажное значение имеет своевременная санация хронических очагов инфекции, способных привести к патологиям мышечных и суставных тканей. Соблюдение всех врачебных рекомендаций и забота о собственном здоровье значительно снижает риск развития фиброматоза и других заболеваний суставов.
Отчего не разгибаются пальцы? — ЗдоровьеИнфо
В норме, мы можем свободно сгибать и разгибать пальцы рук. Но при развитии болезни, которая называется контрактура Дюпюитрена, способность свободно разгибать пальцы нарушается…

Причины
В 1832 году, французский хирург Гюйом Дюпюитрен наиболее полно описал клиническую картину данного заболевания и экспериментально доказал главенствующую роль в развитии и прогрессировании контрактуры пальцев – ладонного апоневроза. Течение данного заболевания – постоянный, быстро или медленно прогрессирующий процесс, в конце концов приводящий к тотальному перерождению ладонного апоневроза кисти.
Ладонный апоневроз представляет собой разделительные мембраны, формирующие футляры для мышц и сухожилий. Апоневроз напоминает своей формой перчатку. Контрактура Дюпюитрена формируется при «сморщивании», сокращении этого апоневроза в результате избыточного развития соединительной ткани. Такой патологический процесс приводит к невозможности разгибания одного или двух и более пальцев. Наиболее часто в процесс вовлекается безымянный палец и (или) мизинец. Часто контрактура Дюпюитрена развивается одновременно на обеих кистях.
Симптомы
• на коже ладоней появляются узелки и уплотнения;
• под кожей появляются тяжи, которые медленно и постепенно уплотняются;
• пальцы, стянутые тяжами, плохо разгибаются;
• при выраженной контрактуре Дюпюитрена снижается чувствительность пальцев.
Лечение
Без лечения заболевание прогрессирует. При своевременном хирургическом лечении (при 1 и 2 степени) можно полностью восстановить функцию кисти.
Развитие заболевания могут замедлить:
• Массаж
• Лечебная гимнастика, направленная на растяжение ладонной фасции
• Физиотерапия
• Коррекция положения с помощью шины или гипсовой повязки (фиксирование пальцев кисти в положении разгибания). Как правило, лонгетные повязки используются во время сна.
• Теплые ванночки
• Инъекции кортикостероидных препаратов (при местном воспалении)
Сюжеты по теме:
Контрактура Дюпиитрена. Что делать, если пальцы не разгибаются
У ребенка не разгибается большой палец на руке лечение
Болезнь Нотта у детей: признаки, причины и лечение

Болезнь Нотта — патологические изменения сухожилий пальцев рук и окружающих их связок, при которых палец перестаёт сгибаться. Также именуется стенозирующим лигаментитом, а в просторечии носит название «щёлкающего пальца». Болезнь получила своё название по имени врача Альфонса Нотта, открывшего её в 1850 году во Франции.
Причины стенозирующего лигаментита
Если у взрослых заболевание вызвано в большинстве своём факторами приобретённого характера: микротравмами, ревматическими отклонениями, перенапряжением пальцев рук, то у детей болезнь провоцируется неравномерным ростом тканей и диагностируется, как правило, в возрасте около года и немного старше.

Проблема в том, что у младенцев такого возраста сухожилия развиваются с более высокой скоростью, нежели связки.
Проблема в том, что у младенцев такого возраста сухожилия развиваются с более высокой скоростью, нежели связки. По этой причине недостаточно растущая связка перетягивает активно развивающееся сухожилие, не давая ему свободно проскальзывать сквозь связочный канал и полноценно разгибаться. В момент, когда сухожилие проскакивает через узкий для него просвет, возникает характерный щелчок. По мере дальнейшего диспропорционального развития пары связка — сухожилие, наступает время, когда просвет становится совершенно непроходимым, и палец остаётся в согнутом положении.
Болезнь Нотта чаще всего поражает большие пальцы рук, реже — средние и указательные, крайне редко диагностируется заболевание безымянных пальцев и мизинцев.
Симптомы и проявления болезни Нотта у детей
При наличии ограничения сгибательно-разгибательных функций больной конечности и щёлкающем звуке, для стенозирующего лигаментита характерно также плотное, округлой формы утолщение в районе основания пальца. По длительности протекания болезнь делится на 4 периода:
У ребёнка наблюдается ограничение подвижности пальца с щёлкающим звуком в момент сгибания и разгибания, снижается амплитуда движения.
Ограничение подвижности нарастает, и конечность разгибается с большим усилием;
Палец принимает фиксированное положение (чаще согнутое), разогнуть его практически не представляется возможным. Принудительное разгибание сопровождается длительными иррадиирующими болями.
Период необратимого течения болезни, когда возникает вторичная деформация сустава.
Лечение болезни Нотта у детей
На начальных стадиях, когда движение пальца ограничено не полностью, можно проводить консервативное лечение. Но у маленьких детей болезнь выявить не так-то просто, поэтому зачастую остаётся один выход — хирургическое вмешательство. В периоде, когда возможно терапевтическое лечение, проводятся курсом следующие процедуры:
- прогревание;
- аппликации с парафином;
- пневмомассаж;
- лечебная физкультура и гимнастика;
- марганцевые ванночки;
- лекарственные компрессы;
- ионофорез и электрофорез;
- инъекции гидрокортизона в место появления утолщения конечности;
- наложение шины в период ночного сна на больной участок.
Длительность консервативной терапии около двух месяцев. Если спустя указанное время лечение не дало определённых результатов, то единственным методом преодолеть болезнь Нотта остаётся хирургическое вмешательство.

Операция выполняется в стационарных условиях с использованием подходящей ребёнку анестезии.
Операция выполняется в стационарных условиях с использованием подходящей ребёнку анестезии. Лечение заключается в удалении у детей участка связочной ткани, сковывающей движения сухожилия. Через произведенный поперек ладошки разрез основания пальца, утолщенная связка перерезается и кусочек ее иссекается. Ребёнку накладывается косметический шов. Больная конечность выпрямляется и фиксируется с наложением шины или ортеза. Через 3-5 дней малыша выписывают из стационара, а через 10-14 дней после хирургического вмешательства швы удаляются. Такое лечение позволяет полностью вернуть амплитуду движений оперированному пальцу. Для закрепления терапии проводятся физиотерапевтические процедуры.
Каждое заболевание проще всего устранить на начальной стадии. Поэтому как можно внимательнее относитесь к здоровью своего ребёнка, чтобы не пропустить этот момент и не дать болезни достичь тяжёлой формы. Будьте здоровы!
Болезнь Нотта у ребенка: причины, характерные симптомы и особенности лечения
Болезнь Нотта развивается медленно, однако очень важно диагностировать заболевание на ранних стадиях. На поздних этапах стенозирующий лигаментит плохо поддается лечению, а на четвертой стадии восстановить подвижность сустава и вовсе не представляется возможным. Чаще всего патологический процесс происходит в большом пальце руки, реже – в среднем и указательном. Стенозирующий лигаментит в безымянном пальце и мизинце встречается редко.
Причины болезни
Стенозирующий лигаментит (болезнь Нотта) – заболевание, при котором патологический процесс происходит в сухожилиях сгибателей пальцев и близлежащих тканях. Это распространенный дефект, встречающийся как у взрослых, так и у детей.
Причиной появления болезни Нотта у детей является чрезмерный рост сухожилий в сравнении со связками суставов. Так как пространства в канале становится недостаточно, связка сустава перетягивает сухожилие.
Стадии и симптомы заболевания
Различают следующие этапы развития патологии:
- начальная стадия – подвижность пальца ухудшается, при сгибании или разгибании слышен характерный щелчок;
- 2-я стадия характеризуется ощутимым дискомфортом во время сгибания, нужно приложить определенное усилие;
- при 3-й стадии стенозирующего лигаментита ребенок не в состоянии согнуть палец;
- если у больного последняя (4-я) стадия развития патологии, наблюдается деформация сустава, при этом невозможно восстановить подвижность пальца.
 Стадии стенозирующего лигаментита
Стадии стенозирующего лигаментита
К признакам болезни Нотта относят такие отклонения, как:
- наличие характерного щелкающего звука во время сгибания или разгибания пальцевого сустава;
- болевые ощущения при движении пальцем;
- снижение функциональности пораженного пальца после сна;
- дискомфорт в больном суставе, а также чувство скованности либо онемение;
- наличие болевых ощущений не только в пораженном суставе, но во всей кисти руки.
Особенности лечения
Лечение патологии Нотта может быть как консервативным (без проведения операции), так и оперативным (показано хирургическое вмешательство). В зависимости от стадии заболевания врач выбирает оптимальный метод лечения.
Консервативная терапия включает в себя:
- гимнастику для пальцев;
- массаж рук;
- физиотерапевтические процедуры;
- снижение нагрузки на пальцы.

Консервативное лечение осуществляется только на тех стадиях заболевания, когда сустав пальца может сгибаться и разгибаться. Как правило, медикаментозное лечение длится не более 2-х месяцев.
Если консервативная терапия не дала результатов, показано хирургическое вмешательство:
- Лигаментотомия. Рассечение связки через небольшой разрез – стенозирующий лигаментит устраняется под местным наркозом, швы снимают на 3-ю неделю после проведения операции.
- Метод Шастина. Операция длится не более 10 минут. При помощи специального оборудования врач вместо разреза делает прокол и рассекает больную связку.
На сегодняшний день оперативное вмешательство является наиболее эффективным. При своевременной диагностике заболевания и правильно подобранном лечении стенозирующий лигаментит лечится довольно успешно, и подвижность пальца пациента сохраняется полностью.
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) контрактуры обозначаются кодами M24.5, M62.4 и T79.6.
Причины
Причин того, почему по утрам не сгибаются пальцы, может быть много. В большинстве случаев причиной контрактур являются воспалительные и дегенеративные заболеваний суставов.
Артрит
Псориатический артрит (аббревиатура: ПА) является воспалительным заболеванием суставов, относящихся к группе спондилоартритов. Эти заболевания можно отличить от других ревматических заболеваний из-за отсутствия ревматоидных факторов и конкреций.
Примерно у 60% людей с ПА контрактуры появляются спустя много лет после поражений кожи, но примерно в 10% суставы поражаются в начале болезни, а типичные изменения кожи отсутствуют. Симптомы ПА могут возникать в любом возрасте, однако, как правило, заболевание развивается у людей в возрасте от 35 до 55 лет.
ПА чаще всего поражает небольшие суставы пальцев рук и ног. Характерной особенностью ПА является так называемый дактилит, прикотором все суставы и мягкие ткани пальца воспаляются и опухают.
В некоторых случаях могут пострадать даже большие суставы – колени, бедра или плечи, а также позвоночник. Боль в суставах и припухлость приводят к значительным ограничениям, поэтому пациенты неспособны справляться с повседневными задачами. Если не лечить ПА, он может привести к разрушению сочленений и необратимым деформациям костей.
Симптомы возникают ночью и рано утром после сна. Помимо боли и ограниченной подвижности, болезнь приводит к психологическому дискомфорту, который может привести к депрессии и социальной изоляции.
Контрактура Дюпюитрена
Вначале болезнью Дюпюитрена проявляется небольшим узелком на ладони – ненавязчивой гипертрофией, как правило, у основания сустава мизинца или безымянный палец. Позже пораженные пальцы теряют способность растягиваться, поэтому функция руки сильно ограничивается. Болезнь названа в честь французского хирурга Дюпюитрен. Лечение включает инъекционную терапию и хирургическое вмешательство.
Болезнь чаще всего возникает в пожилом возрасте. Мужчины заболевают контрактурами раньше, чем женщины. В Центральной и Северной Европе, а также в Северной Америке заболевание широко распространено с частотой от 2 до 42%.
Причины возникновения контрактур до конца не изучены, однако многие ученые предполагают, что ключевую роль в развитии болезни играет наследственная предрасположенность. Возникновение болезни Дюпюитрена в литературе часто связано с другими заболеваниями, такими как диабет.
Контрактура Дюпюитрена обычно развивается медленно и безболезненно, часто в течение многих лет. Маленький узелок со временем приводит к утолщению и затвердеванию ткани в области ладони. Ткань теряет эластичность, что приводит к серьезному ограничению амплитуды движений пальца, они не сгибаются в кулак и лечение затрудняется. Кожа и суставная капсула могут со временем сокращаться, а функция нервов и кровеносных сосудов ухудшается при компрессии.
Курс болезни варьируется в широких пределах. Иногда болезнь прогрессирует очень быстро и сопровождается тяжелыми структурными изменениями. На любой стадии болезни может возникнуть спонтанная ремиссия.
Болезнь часто встречается на ладонях, маленьком, среднем пальце, указательном и большом пальцах. В очень редких случаях болезнь поражала соединительную ткань полового члена (болезнь Пейрони).
Болезнь Дюпюитрена, Леддерхоза и Пейрони относят к группе фиброматозов. Общими для всех трех расстройств являются доброкачественные, медленно растущие пролиферации соединительной ткани. В отдельных случаях может наблюдаться быстрый и агрессивный рост ткани. Состояние приводит к тому, что суставы становится невозможным разгибать или сгибать. Сухожилия начинают болеть, а конечности изгибаться.
Диагностика
Вначале врач изучает историю болезни и проводит физический осмотр. Анализы крови и методы визуализации часто могут подтвердить или исключить ревматоидный артрит. Кожная сыпь оценивается дерматологом (дерматологом).
Воспаление или инфекция отражается в лабораторных показателях в виде увеличения скорости оседания эритроцитов (СОЭ), повышения C-реактивного белка (СРБ) и аномалий количества белых кровяных клеток. Анализ на АЦЦП проводится при подозрении на РА. Антитела к антиядерным антигенам анализируются при подозрении на системную красную волчанку. Другие специфические аутоантитела встречаются при прогрессирующих заболеваниях – склеродермии или васкулите.
 Васкулит
Васкулит
Например, пациенты с болезнью Бехтерева часто имеют HLA-B27 в крови; HLA обозначает антиген лейкоцитов человека.
Ультразвуковые изображения высокого разрешения и рентгеновские лучи используются для выявления изменений суставов. Магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) помогают точно локализовать поражения. При подозрении на склеродермию врач смотрит на самые маленькие сосуды под специальным микроскопом (капиллярная микроскопия для ногтей). Артроскопия помогает не только выявлять, но и лечить суставные болезни.
Лечение, когда не разгибается палец на руке
В начале лечения артрита применяют нестероидные противовоспалительные препараты (НПВП). Препарат этой группы применяются при ревматоидном, псориатическом и подагрическом артрите, поскольку они снимают боль и воспаления в суставах. НПВП действуют на симптомы, а не на причину болезни. К ним относятся Диклофенак и Ибупрофен.
Если эти препараты не улучшают симптомы в достаточной степени, назначают глюкокортикоидные средства. Кортизон (стероидное средство) уменьшает быстро и эффективно воспаление, однако имеет много побочных эффектов.
В клинической практике применяют Циклоспорин или Метотрексат, однако иногда назначают быстродействующие и сравнительно хорошо переносимые биологические препараты. Обе группы препаратов помогают уменьшить воспаление и болевые ощущения.
 Циклоспорин
Циклоспорин
Не существует методов лечения контрактуры Дюпюитрена. Превентивные меры также не существуют. На последних стадиях болезни назначают хирургическое вмешательство, а также инъекционную терапию. Врач проводится фасцитомия и фасциэктомия, которые помогают вернуть подвижность пальцам.
В ходе операции хирург пытается выборочно удалить узелки. Для этого требуется более широкое вмешательство, которое сопряжено с типичными операционными рисками (инфекции, кровотечения, повреждения нервов).
В зависимости от формы процедуры проводится различие между полным удалением пораженной ткани с удалением сухожильной пластинки ладони (полная фасциэктомия) или выборочным удалением пластинки и видимой ткани (выборочная фасциэктомия). Сложная хирургическая процедура выполняется только в крайних случаях. После операции частота рецидивов (частота обострений болезни) через 5 лет составляет 20-40%.
Важным для успеха любой процедуры является не только подходящая техника, но и правильное время. С одной стороны, хирургическое вмешательство не должно выполняться до тех пор, пока не появятся значительные функциональные ограничения. С другой стороны, слишком долгое ожидание связано с риском возникновения осложнений.
После процедуры требуется правильная реабилитация. Последовательная реабилитационная терапия улучшает прогноз болезни.
Варианты лечения, которые могут оказывать недоказанный положительный эффект, если не сгибается до конца палец:
- ультразвуковая терапия;
- ударно-волновая терапия;
- высокие дозы витаминов;
- внутримышечное введение кортизона;
- N-ацетил-L-цистеин;
- местное применение гепарина и верапамила;
- лекарства (например, антиэстрогены, интерфероны, химиотерапевтические средства).
 Гепарин
Гепарин
Профилактика
Профилактика зависит от основного заболевания. Рекомендуется регулярно заниматься аэробными тренировками и правильно питаться.
Совет! Если не разгибается палец, возникает лихорадка, щелчок или резко становится больно в правой, а также левой стороне требуется обратиться к врачу.
В домашних условиях заниматься самолечением (делать упражнения, принимать народные средства) не рекомендуется. Правильный диагноз может поставить только квалифицированный специалист. Если проблемы с разгибанием или сгибанием вызваны травмой (вывихом, переломом костей, ушибом, ударом), рекомендуется обратиться за первой медицинской помощью.
Врожденные пороки развития кисти и верхней конечности. Общая информация
Пороками развития кисти или верхней конечности называется любая деформация на верхней конечности с которой ребенок рождается на свет. Конечно иногда порок развития можно увидеть при ультразвуковом исследовании (УЗИ) во время беременности, но чаще появление ребенка с врожденной патологией становится неожиданностью для родителей.
Точную причину рождения ребенка с деформацией верхней конечности назвать сложно, но в настоящее время общепризнанными считаются две причины:
1. Генетический синдром – генетическая информация с заложенной в ней «ошибкой» передается от одного из родителей к ребенку. При этом у родителя или даже у нескольких поколений до этого, «порочный» ген мог находится в спящем состоянии, а у ребенка он стал «активным» и реализовал заложенную в нем информацию в виде порока развития. В дальнейшем возможно продолжение наследования порока.
2. Спонтанные пороки развития – не связаны с наследственностью, «ошибки» возникают в процессе формирования ребенка в утробе матери. К 4-й недели беременности размеры плода сопоставимы с размерами рисового зернышка, но уже в это время на поверхности «зернышка» появляются маленькие бугорки, из которых начинают развиваться верхние конечности. К 8-й неделе малюсенькая ручка уже имеет все основные отделы взрослой руки. Именно этот период – с 4 по 8 неделю- является самым критичным для верхней конечности. Любые внешние причины могут вызвать ошибку при формировании отделов руки. Наиболее частыми причинами являются перенесенные в критический период инфекционные заболевания. При спонтанных пороках развития шансы на повторение патологии у следующего ребенка или в последующих поколениях малы и не отличаются от таковых в любой здоровой семье.
Основные виды врожденных пороков развития кисти и верхней конечности.
Синдактилия (перепончатые пальцы, сросшиеся пальцы**) – порок развития кисти при котором два или более пальцев на кисти сращены между собой на всем протяжении или частично. Сращение может быть как только мягкотканным (кожным), так и костным. Синдактилия – один из наиболее часто встречаемых пороков развития кисти (в среднем у 2-х детей из 10 000 новорожденных).
Полидактилия (удвоение пальца, добавочный палец, шестипалось**) – порок при котором на кисти более пяти пальцев. Наиболее часто удвоение затрагивает первый – большой – палец. Чуть менее редко встречается добавочный пятый палец – мизинец. Удвоение центральных пальцев наиболее редкая форма полидактилии.
Клинодактилия (кривой палец, изогнутый палец**) – проявляется кривизной пальца чаще всего на уровне средней фаланги и наиболее часто поражает пятый палец – мизинец. В большинстве случаев вызывает только косметический дефект и оперативное лечение производится исключительно из эстетических соображений.
Стенозирующий лигаментит (болезнь Нотта, щелкающий палец) – наверное самая распространенная патология, с которой сталкиваются детские кистевые хирурги. При этом заболевании палец (чаще всего первый – большой) при активных движениях сгибается и разгибается с щелчком, а потом перестает разгибаться вообще. При движениях пальца по его ладонной поверхности пальпируется веретенообразное утолщение, двигающееся вдоль пальца при его сгибании и разгибании – патологическое утолщение на сухожилии сгибателя, которое и является причиной патологии.
Брахидактилия и эктродактилия (короткие пальцы**) – врожденные недоразвития пальцев кисти, сопровождающиеся их укорочением вплоть до полного отсутствия. Различаются тем, что при брахидактилии сохранены, как правило, ногтевые пластинки. И та и другая патология часто сочетаются с синдактилией и называются уже симбрахидактилия и эктросиндактилия.
Брахиметакарпия – укорочение пястных костей- проявляется в укорочении пальца, при сжатом кулаке заметно западение одной из «костяшек» кулака. Поражаются только третья, четвертая и пятая пястная кости в различных сочетаниях. Зачастую патология двусторонняя, могут поражаться и плюсневые кости стоп – брахиметатарзия.
Камптодактилия – врожденная сгибательная контрактура пальцев, чаще всего пятых – мизинцев. Палец находится в положении сгибания различной степени и не разгибается ни активно, ни пассивно. По ладонной поверхности часто отсутствует складки, а кожа натягивается в виде «паруса».
Гипоплазия первого пальца – порок при котором большой палец может как быть укорочен и истончен, так и «висеть» на тонкой кожной ножке или отсутствовать полностью. В большинстве случаев сочетается с лучевой косорукостью.
Врожденные перетяжки – порок, который может иметь абсолютно любую локализацию – пальцы, предплечье, голень, бедро и т.д. Внешне выглядит как борозда на конечности от туго завязанной тонкой нити.
Конкресценция (сращение) пястных костей – порок при котором два пальца находятся на одной общей пястной кости. Внешне проявляется снижением ширины ладони, сужением межпальцевого промежутка и часто содружественными движениями пальцев в пястно – фаланговом суставе.
Расщепление (клешня краба и т.д.**) – порок при котором кисть выглядит действительно «расщепленной» на две части. Часто поражение двустороннее и затрагивает стопы.
Лучевая косорукость – недоразвитие лучевой кости вплоть до ее полного отсутствия. Внешне проявляется наклоном кисти в сторону большого пальца, укорочением предплечья.
Локтевая косорукость – обратный лучевой косорукости порок, при котором недоразвита локтевая кость и кисть наклонена в сторону мизинца. Часто сопровождается вывихом головки лучевой кости в локтевом суставе.
В статье рассмотрены далеко не все возможные варианты врожденной патологии кисти и верхней конечности, а наиболее часто встречаемые. Их краткое описание приведено с ознакомительной целью, более подробное описание и варианты лечения будут рассмотрены в следующих статьях. Наиболее полную информацию касательно патологии своего ребенка возможно получить на консультации у специалиста по врожденной патологии кисти у детей. Такую консультацию при любом пороке развития верхней конечности необходимо получить в первые месяцы после рождения ребенка, а не откладывать ее на возраст 5 – 6 лет, как иногда рекомендуется.
Часто результат лечения зависит и от возраста, в котором выполнена операция. *
*Информация в статье представлена исключительно в ознакомительных целях, не является рекламой и и не преследует целей продвижения медицинских услуг.
**Приведенные курсивом в скобках названия патологий в основном являются обывательскими и жаргонными, часть из них не должна использоваться для обозначения врожденных пороков развития.
Заварухин Владимир Иванович, научный сотрудник отделения реконструктивной микрохирургии и хирургии кисти

Добавить комментарий